Die häufigsten Ursachen für Lendenschmerzen sind Erkrankungen der Wirbelsäule, vor allem degenerativ-dystrophische (Osteochondrose, deformierende Spondylose) und Überbeanspruchung der Rückenmuskulatur. Darüber hinaus können verschiedene Erkrankungen der Bauchhöhle und des kleinen Beckens, einschließlich Tumoren, die gleichen Symptome wie ein Bandscheibenvorfall verursachen und die Wirbelsäulenwurzel komprimieren.
Nicht umsonst wenden sich solche Patienten nicht nur an Neurologen, sondern auch an Gynäkologen, Orthopäden, Urologen und vor allem natürlich an Bezirks- oder Hausärzte.
Ätiologie und Pathogenese von Lumbalschmerzen
Nach modernen Konzepten sind die häufigsten Ursachen für Lendenschmerzen:
- pathologische Veränderungen der Wirbelsäule, hauptsächlich degenerativ-dystrophisch;
- pathologische Veränderungen in den Muskeln, am häufigsten myofaszialen Syndrom
- pathologische Veränderungen der Bauchorgane;
- Erkrankungen des Nervensystems.
Risikofaktoren für Lendenschmerzen sind:
- schwere körperliche Aktivität;
- unbequeme Arbeitshaltung;
- Verletzung;
- Kühlung, Zugluft;
- Alkoholmissbrauch;
- Depression und Stress;
- Berufskrankheiten in Verbindung mit hohen Temperaturen (insbesondere in Hot Shops), Strahlungsenergie, starken Temperaturschwankungen, Vibration
Zu den vertebralen Ursachen von Lendenschmerzen gehören:
- Wurzelischämie (diskogenes radikuläres Syndrom, diskogene Radikulopathie), die aus einer Kompression der Wurzel durch einen Bandscheibenvorfall resultiert;
- Reflexmuskelsyndrome, die durch degenerativ-dystrophische Veränderungen der Wirbelsäule verursacht werden können.
Eine gewisse Rolle beim Auftreten von Rückenschmerzen können verschiedene Funktionsstörungen der Lendenwirbelsäule spielen, wenn durch eine Fehlhaltung Blockaden der Zwischenwirbelgelenke auftreten und deren Beweglichkeit eingeschränkt ist. In den Gelenken oberhalb und unterhalb des Blocks entwickelt sich eine kompensatorische Hypermobilität, die zu Muskelkrämpfen führt.
Anzeichen einer akuten Kompression des Spinalkanals
- Taubheit der Dammregion, Schwäche und Taubheit der Beine;
- Verzögerung beim Wasserlassen und Stuhlgang;
- bei Kompression des Rückenmarks wird eine Schmerzlinderung beobachtet, die sich mit einem Taubheitsgefühl im Beckengürtel und in den Gliedmaßen abwechselt.
Lendenschmerzen im Kindes- und Jugendalter werden am häufigsten durch Anomalien in der Wirbelsäulenentwicklung verursacht. Bei 20% der Erwachsenen tritt ein Nicht-Überwachsen der Wirbelbögen (Spina bifida) auf. Die Untersuchung zeigt Hyperpigmentierung, Muttermale, multiple Narben und Hyperkeratose der Haut im Lendenbereich. Manchmal gibt es Harninkontinenz, trophische Störungen, Schwäche in den Beinen.
Lumbale Schmerzen können durch Lumbarisierung - Übergang des Wirbels S1 in Bezug auf die Lendenwirbelsäule - und Sakralisierung - die Befestigung des Wirbels L5 am Kreuzbein - verursacht werden. Diese Anomalien entstehen aufgrund der individuellen Merkmale der Entwicklung der Querfortsätze der Wirbel.
Nosologische Formen
Nahezu alle Patienten klagen über Rückenschmerzen, die sich vor allem durch Entzündungen der Bewegungsapparate (Zwischenwirbel-, Rippen-, Lumbosakral-) und Bänder der Wirbelsäule manifestieren. Allmählich entwickelt sich in ihnen eine Verknöcherung, die Wirbelsäule verliert ihre Elastizität und funktionelle Beweglichkeit, wird wie ein Bambusstab, zerbrechlich, leicht verletzbar. Im Stadium ausgeprägter klinischer Manifestationen der Krankheit nimmt die Beweglichkeit der Brust beim Atmen und damit die Vitalkapazität der Lunge erheblich ab, was zur Entwicklung einer Reihe von pulmonologischen Erkrankungen beiträgt.
Wirbelsäulentumore
Man unterscheidet gutartige und bösartige Tumoren, die hauptsächlich von der Wirbelsäule ausgehen und metastasieren. Benigne Wirbelsäulentumore (Osteochondrom, Chondrom, Hämangiom) sind manchmal klinisch symptomlos. Beim Hämangiom kann schon bei kleinen äußeren Einflüssen eine Wirbelsäulenfraktur auftreten (pathologische Fraktur).
Bösartige Tumoren, überwiegend metastasieren, haben ihren Ursprung in Prostata, Gebärmutter, Brust, Lunge, Nebenniere und anderen Organen. Schmerzen treten in diesem Fall viel häufiger auf als bei gutartigen Tumoren - in der Regel anhaltend, schmerzhaft, verschlimmert sich durch die geringste Bewegung und berauben den Patienten Ruhe und Schlaf. Gekennzeichnet durch eine fortschreitende Verschlechterung des Zustands, eine Zunahme der allgemeinen Erschöpfung, ausgeprägte Veränderungen des Blutes Von großer Bedeutung für die Diagnose sind Röntgen, Computertomographie, Magnetresonanztomographie.
Osteoporose
Die Hauptursache der Krankheit ist eine Abnahme der Funktion der endokrinen Drüsen aufgrund einer unabhängigen Krankheit oder vor dem Hintergrund der allgemeinen Alterung des Körpers. Osteoporose kann sich bei Patienten entwickeln, die lange Zeit Hormone, Chlorpromazin, Anti-Tuberkulose-Medikamente, Tetracyclin einnehmen. Radikuläre Erkrankungen, die Rückenschmerzen begleiten, entstehen durch Verformung des Foramen intervertebrale und der Wirbelsäule (Myelopathie) - aufgrund einer Kompression der A. radikulomedullaris oder einer Wirbelfraktur, auch nach kleineren Verletzungen.
Myofasziales Syndrom
Das Myofasziale Syndrom ist die Hauptursache für Rückenschmerzen. Sie kann als Folge von Überanstrengung (bei starker körperlicher Anstrengung), Überdehnung und Muskelprellungen, unphysiologischer Körperhaltung bei der Arbeit, Reaktionen auf emotionalen Stress, Verkürzung eines Beines und sogar Plattfüßen auftreten.
Das myofasziale Syndrom ist durch das Vorhandensein sogenannter "Trigger" -Zonen (Triggerpunkte) gekennzeichnet, auf die Schmerzen verursacht werden, die oft in benachbarte Bereiche ausstrahlen. Neben dem myofaszialen Schmerzsyndrom können auch entzündliche Muskelerkrankungen - Myositis - Schmerzen verursachen.
Lendenschmerzen treten häufig bei Erkrankungen der inneren Organe auf: Magengeschwür und Zwölffingerdarmgeschwür, Pankreatitis, Cholezystitis, Urolithiasis usw. Sie können ausgeprägt sein und das Bild eines Hexenschusses oder einer diskogenen lumbosakralen Radikulitis nachahmen. Es gibt jedoch auch deutliche Unterschiede, aufgrund derer reflektierte Schmerzen von solchen, die aus Erkrankungen des peripheren Nervensystems resultieren, die auf die Symptome der Grunderkrankung zurückzuführen sind, unterschieden werden können.
Klinische Symptome für Lumbalschmerzen
Am häufigsten treten Kreuzschmerzen im Alter von 25 bis 44 Jahren auf. Unterscheiden Sie zwischen akuten Schmerzen, die in der Regel 2-3 Wochen und manchmal bis zu 2 Monaten andauern. Und chronisch - mehr als 2 Monate.
Radikuläre Kompressionssyndrome (diskogene Radikulopathie) sind gekennzeichnet durch einen plötzlichen Beginn, oft nach schwerem Heben, plötzlichen Bewegungen, Unterkühlung. Die Symptome hängen vom Ort der Läsion ab. Im Zentrum des Syndroms steht die Kompression der Wurzel durch einen Bandscheibenvorfall, der als Folge dystrophischer Prozesse auftritt, die durch statische und dynamische Belastungen, hormonelle Störungen, Traumata (einschließlich Mikrotraumatisierung der Wirbelsäule) erleichtert werden. Am häufigsten betrifft der pathologische Prozess Bereiche der Spinalwurzeln von der Dura mater bis zum Foramen intervertebrale. Neben einem Bandscheibenvorfall können auch Knochenwachstum, narbige Veränderungen des Epiduralgewebes und ein hypertrophiertes Ligamentum flavum an einem Wurzeltrauma beteiligt sein.
Die oberen Lendenwurzeln (L1, L2, L3) leiden selten: Sie machen nicht mehr als 3% aller lumbalen radikulären Syndrome aus. Doppelt so häufig ist die L4-Wurzel betroffen (6%), was zu einem charakteristischen Krankheitsbild führt: leichte Schmerzen entlang der inneren unteren und vorderen Oberfläche des Oberschenkels, der medialen Oberfläche des Unterschenkels, Parästhesien (Taubheitsgefühl, Brennen, kriechendes Kriechen) in diesem Bereich; leichte Schwäche des Quadrizeps. Kniereflexe bleiben bestehen und nehmen manchmal sogar zu. Am häufigsten ist die L5-Wurzel betroffen (46%). Der Schmerz ist im Lenden- und Gesäßbereich lokalisiert, entlang der Außenseite des Oberschenkels, der antero-äußeren Oberfläche des Unterschenkels bis zum Fuß und den III-V-Finger. Es geht oft mit einer Abnahme der Empfindlichkeit der Haut der vorderen – äußeren Oberfläche des Beins und der Kraft in den Streckmuskeln der III – V-Finger einher. Es ist für den Patienten schwierig, auf der Ferse zu stehen. Bei langfristiger Radikulopathie entwickelt sich eine Hypotrophie des M. tibialis anterior, und die S1-Wurzel ist häufig betroffen (45%). In diesem Fall strahlen Schmerzen im unteren Rücken entlang der äußeren und hinteren Oberfläche des Oberschenkels, der äußeren Oberfläche des Unterschenkels und des Fußes aus. Die Untersuchung zeigt oft eine Hypalgesie der Hinter-Außenfläche des Beins, eine Abnahme der Kraft des Trizepsmuskels und der Zehenbeuger. Für solche Patienten ist es schwierig, auf den Zehen zu stehen. Es kommt zu einer Abnahme oder einem Verlust des Achillessehnenreflexes.
Vertebrales Lendenreflexsyndrom
Es kann akut und chronisch sein. Akute Kreuzschmerzen (LBP) (Lumbago, „Lumbago") treten innerhalb von Minuten oder Stunden auf, oft plötzlich aufgrund unbeholfener Bewegungen. Ein durchdringender, stechender (wie ein elektrischer Schlag) Schmerz ist im gesamten unteren Rückenbereich lokalisiert, strahlt manchmal in die Beckenregion und das Gesäß aus, nimmt beim Husten, Niesen stark zu, nimmt in Rückenlage ab, insbesondere wenn der Patient eine bequeme Position findet. Die Beweglichkeit der Lendenwirbelsäule ist eingeschränkt, die Lendenmuskulatur ist angespannt, das Lasegue-Symptom entsteht, oft beidseitig. So liegt der Patient mit gestreckten Beinen auf dem Rücken. Gleichzeitig beugt der Arzt das betroffene Bein an den Knie- und Hüftgelenken. Dies verursacht keine Schmerzen, denn in dieser Position des Beines ist der erkrankte Nerv entspannt. Dann beginnt der Arzt, das Bein im Hüft-Hüft-Gelenk gebeugt zu lassen, im Knie zu beugen, wodurch der Ischiasnerv verspannt wird, was starke Schmerzen verursacht. Akute Lumbodynie dauert normalerweise 5-6 Tage, manchmal weniger. Der erste Angriff endet schneller als die folgenden. Rezidivierende Hexenschussanfälle neigen dazu, sich zu einer chronischen PB zu entwickeln.
Atypische Rückenschmerzen
Man unterscheidet eine Reihe klinischer Symptome, die atypisch für Rückenschmerzen sind, die durch degenerativ-dystrophische Veränderungen der Wirbelsäule oder das myofasziale Syndrom verursacht werden. Zu diesen Zeichen gehören:
- das Auftreten von Schmerzen in der Kindheit und Jugend;
- Rückenverletzung kurz vor dem Einsetzen von Kreuzschmerzen;
- Rückenschmerzen, begleitet von Fieber oder Vergiftungserscheinungen;
- Wirbelsäule;
- Rektum, Vagina, beide Beine, Gürtelschmerzen;
- die Verbindung von Rückenschmerzen mit Essen, Stuhlgang, Geschlechtsverkehr, Wasserlassen;
- nekologische Pathologie (Amenorrhoe, Dysmenorrhoe, Vaginalausfluss), die vor dem Hintergrund von Rückenschmerzen auftrat;
- verstärkte Schmerzen im unteren Rückenbereich in horizontaler Position und Abnahme in vertikaler Position (Razdolsky-Symptom, charakteristisch für den Tumorprozess in der Wirbelsäule);
- stetig zunehmende Schmerzen für ein bis zwei Wochen;
- Gliedmaßen und das Auftreten pathologischer Reflexe.
Erhebungsmethoden
- äußere Untersuchung und Palpation der Lendengegend, Erkennung von Skoliose, Muskelverspannungen, Schmerzen und Triggerpunkten;
- Bestimmung des Bewegungsumfangs in der Lendenwirbelsäule, Bereiche mit Muskelschwund;
- Erforschung des neurologischen Status; Bestimmung von Spannungssymptomen (Lassegh, Wasserman, Neri). [Untersuchung des Wasserman-Symptoms: Beugung des Knies bei einem Patienten in Bauchlage verursacht Schmerzen in der Hüfte. Untersuchung des Neri-Symptoms: Ein scharfes Beugen des Kopfes zur Brust eines auf dem Rücken liegenden Patienten mit gestreckten Beinen verursacht akute Schmerzen im unteren Rücken und entlang des Ischiasnervs.
- Untersuchung des Empfindlichkeitszustands, der Reflexsphäre, des Muskeltonus, der autonomen Störungen (Schwellungen, Farbveränderungen, Temperatur und Feuchtigkeit der Haut);
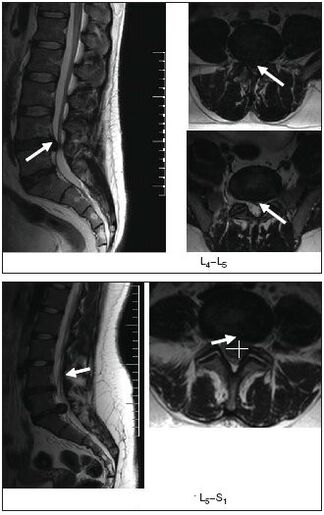
- Röntgen, Computer- oder Magnetresonanztomographie der Wirbelsäule.
MRT ist besonders aufschlussreich.
- Ultraschalluntersuchung der Beckenorgane;
- gynäkologische Untersuchung;
- bei Bedarf werden zusätzliche Untersuchungen durchgeführt: Liquor, Blut und Urin, Sigmoidoskopie, Koloskopie, Gastroskopie usw.
Behandlung
Akute Kreuzschmerzen oder Exazerbation von Wirbel- oder myofaszialen Syndromen
Undifferenzierte Behandlung. Sanfter Motormodus. Bei starken Schmerzen in den ersten Tagen Bettruhe und anschließendes Gehen auf Krücken zur Entlastung der Wirbelsäule. Das Bett sollte fest sein, ein Holzbrett sollte unter die Matratze gelegt werden. Zum Aufwärmen empfehlen sich ein Wollschal, ein elektrisches Heizkissen, Tüten mit erhitztem Sand oder Salz. Salben wirken wohltuend: Finalgon, Tiger, Capsin, Diclofenac usw. sowie Senfpflaster, Pfefferpflaster. Empfohlene UV-Bestrahlung in erythematösen Dosen, Blutegel (unter Berücksichtigung möglicher Kontraindikationen), Spülung der schmerzenden Stelle mit Ethylchlorid.
Die anästhetische Wirkung wird durch elektrische Verfahren erzielt: perkutane Elektroanalgesie, sinusförmig modulierte Ströme, diadynamische Ströme, Elektrophorese mit Novocain usw. Die Anwendung der Reflexzonenmassage (Akupunktur, Lasertherapie, Moxibustion) ist wirksam; Novocain-Blockade, Druckmassage von Triggerpunkten.
Die medikamentöse Therapie umfasst Analgetika, NSAIDs; Beruhigungsmittel und/oder Antidepressiva; Medikamente, die Muskelspannungen reduzieren (Muskelrelaxantien). Bei arterieller Hypotonie sollte Tizanidin wegen seiner blutdrucksenkenden Wirkung mit großer Vorsicht verschrieben werden. Bei Verdacht auf eine Schwellung der Spinalwurzeln werden Diuretika verschrieben.
Die wichtigsten Analgetika sind NSAIDs, die von Patienten oft unkontrolliert verwendet werden, wenn sich die Schmerzen verstärken oder wiederkehren. Es sollte beachtet werden, dass die langfristige Anwendung von NSAR und Analgetika das Risiko von Komplikationen dieser Art von Therapie erhöht. Derzeit gibt es eine große Auswahl an NSAIDs. Für Patienten mit Schmerzen in der Wirbelsäule ist Diclofenac 100–150 mg / Tag hinsichtlich Verfügbarkeit, Wirksamkeit und geringerer Wahrscheinlichkeit von Nebenwirkungen (Magen-Darm-Blutungen, Dyspepsie) den „nicht selektiven" Medikamenten vorzuziehen. innen, intramuskulär, rektal, topisch, Ibuprofen und Ketoprofen innen 200 mg und topisch und von "selektiv" - Meloxicam innen 7, 5-15 mg / Tag, Nimesulid innen 200 mg / Tag.
Bei der Behandlung von NSAR können Nebenwirkungen auftreten: Übelkeit, Erbrechen, Appetitlosigkeit, Schmerzen im Oberbauch. Mögliche ulzerogene Wirkung. In einigen Fällen kann es zu Geschwüren und Blutungen im Magen-Darm-Trakt kommen. Darüber hinaus werden Kopfschmerzen, Schwindel, Benommenheit, allergische Reaktionen (Hautausschlag usw. ) festgestellt. Bei ulzerativen Prozessen im Magen-Darm-Trakt, Schwangerschaft und Stillzeit ist die Behandlung kontraindiziert. Um dyspeptische Symptome zu verhindern und zu reduzieren, wird empfohlen, NSAR während oder nach den Mahlzeiten einzunehmen und Milch zu trinken. Darüber hinaus führt die Einnahme von NSAR mit erhöhten Schmerzen in Verbindung mit anderen Arzneimitteln, die der Patient zur Behandlung von Begleiterkrankungen einnimmt, wie bei der Langzeitbehandlung vieler chronischer Erkrankungen zu einer Abnahme der Therapietreue und in der Folge zu unzureichende Wirksamkeit der Therapie.
Daher umfassen moderne Methoden der konservativen Behandlung die obligatorische Verwendung von Medikamenten, die eine chondroprotektive, chondrostimulierende Wirkung haben und eine bessere therapeutische Wirkung haben als NSAIDs. Diesen Anforderungen wird das Medikament Teraflex-Advance voll gerecht, das eine Alternative zu NSAR bei leichten bis mittelschweren Schmerzsyndromen darstellt. Eine Kapsel des Medikaments Teraflex-Advance enthält 250 mg Glucosaminsulfat, 200 mg Chondroitinsulfat und 100 mg Ibuprofen . Chondroitinsulfat und Glucosamin sind an der Biosynthese des Bindegewebes beteiligt und helfen, die Zerstörung von Knorpel zu verhindern und die Geweberegeneration zu stimulieren. Ibuprofen wirkt schmerzstillend, entzündungshemmend und fiebersenkend. Der Wirkmechanismus beruht auf der selektiven Blockierung der Cyclooxygenase (COX Typ 1 und Typ 2) - dem Hauptenzym des Arachidonsäurestoffwechsels, was zu einer Abnahme der Prostaglandinsynthese führt. Das Vorhandensein von NSAIDs im Teraflex-Advance-Präparat hilft, den Bewegungsumfang der Gelenke zu erhöhen und die morgendliche Steifheit der Gelenke und der Wirbelsäule zu reduzieren. Es sei darauf hingewiesen, dass laut R. J. Tallarida et al. , Die Anwesenheit von Glucosamin und Ibuprofen in Teraflex-Advance bietet einen Synergismus in Bezug auf die analgetische Wirkung des letzteren. Darüber hinaus wird die analgetische Wirkung der Glucosamin/Ibuprofen-Kombination durch die 2, 4-fache Dosis von Ibuprofen bereitgestellt.
Nach einer Schmerzlinderung ist es sinnvoll, auf Teraflex umzusteigen, das die Wirkstoffe Chondroitin und Glucosamin enthält. Teraflex wird dreimal täglich 1 Kapsel eingenommen. während der ersten drei Wochen und 1 Kapsel 2 mal / Tag. in den nächsten drei Wochen.
Bei der überwiegenden Mehrheit der Patienten zeigt sich bei der Einnahme von Teraflex ein positiver Trend in Form einer Linderung des Schmerzsyndroms und einer Abnahme neurologischer Symptome. Das Medikament wird von den Patienten gut vertragen, es wurden keine allergischen Manifestationen festgestellt. Der Einsatz von Teraflex bei degenerativ-dystrophischen Erkrankungen der Wirbelsäule ist insbesondere bei jungen Patienten sowohl in Kombination mit NSAR als auch als Monotherapie sinnvoll. In Kombination mit NSAIDs tritt die analgetische Wirkung 2-mal schneller ein und der Bedarf an therapeutischen Dosen von NSAIDs wird schrittweise reduziert.
In der klinischen Praxis werden bei Läsionen des peripheren Nervensystems, einschließlich solcher, die mit Osteochondrose der Wirbelsäule verbunden sind, häufig B-Vitamine mit neurotroper Wirkung verwendet. Traditionell wird die Methode der abwechselnden Verabreichung der Vitamine B1, B6 und B12, 1-2 ml, verwendet. intramuskulär im täglichen Wechsel. Der Behandlungsverlauf beträgt 2-4 Wochen. Zu den Nachteilen dieser Methode gehören die Verwendung kleiner Arzneimitteldosen, die die Wirksamkeit der Behandlung verringern, und die Notwendigkeit häufiger Injektionen.
Bei diskogener Radikulopathie wird die Traktionstherapie angewendet: Traktion (auch unter Wasser) in einem neurologischen Krankenhaus Bei myofaszialen Syndromen nach lokaler Behandlung (Novocain-Blockade, Spülung mit Ethylchlorid, Anästhesiesalben) wird eine heiße Kompresse für mehrere auf die Muskeln aufgetragen Protokoll.
Chronische Kreuzschmerzen vertebrogenen oder myogenen Ursprungs
Bei einem Bandscheibenvorfall wird empfohlen:
- Tragen eines starren Korsetts vom Typ "Gewichthebergürtel";
- Beseitigung von plötzlichen Bewegungen und Neigungen, Einschränkung der körperlichen Aktivität;
- physiotherapeutische Übungen, um ein Muskelkorsett zu erstellen und die Muskelbeweglichkeit wiederherzustellen;
- Massage;
- Novocain-Blockade;
- Reflexzonenmassage;
- Physiotherapie: Ultraschall, Lasertherapie, Wärmetherapie;
- intramuskuläre Vitamintherapie (B1, B6, B12), Multivitamine mit Mineralstoffzusätzen;
- bei paroxysmalen Schmerzen wird Carbamazepin verschrieben.
Nichtmedikamentöse Behandlungen
Trotz der Verfügbarkeit wirksamer konservativer Behandlungsmethoden und der Existenz von Dutzenden von Techniken benötigen einige Patienten eine chirurgische Behandlung.
Die Indikationen für eine chirurgische Behandlung werden in relative und absolute unterteilt. Eine absolute Indikation für eine chirurgische Behandlung ist die Entwicklung des kaudalen Syndroms, das Vorhandensein eines sequestrierten Bandscheibenvorfalls, ein ausgeprägtes radikuläres Schmerzsyndrom, das trotz der laufenden Behandlung nicht abnimmt. Die Entwicklung einer Radikulomyeloischämie erfordert auch einen dringenden chirurgischen Eingriff, jedoch relativieren sich die Operationsindikationen in solchen Fällen erstens durch die Bildung irreversibler Veränderungen in den Wurzeln und zweitens, weil in den meisten Fällen Im Verlauf von Behandlungs- und Rehabilitationsmaßnahmen bildet sich der Prozess innerhalb von ca. 6 Monaten zurück. Die gleichen Regressionsperioden werden bei verzögerten Operationen beobachtet.
Relative Indikationen sind die Unwirksamkeit einer konservativen Behandlung, rezidivierende Ischias. Die Dauer der konservativen Therapie sollte 3 Monate nicht überschreiten. und dauert mindestens 6 Wochen. Es wird davon ausgegangen, dass das operative Vorgehen bei akutem radikulärem Syndrom und Ineffektivität einer konservativen Therapie innerhalb der ersten 3 Monate gerechtfertigt ist. nach dem Einsetzen von Schmerzen, um chronische pathologische Veränderungen in der Wurzel zu verhindern. Eine relative Indikation sind Fälle eines extrem ausgeprägten Schmerzsyndroms, wenn sich die Schmerzkomponente mit einer Zunahme des neurologischen Defizits ändert.
Aus physiotherapeutischen Verfahren ist derzeit die Elektrophorese mit dem proteolytischen Enzym Caripazim weit verbreitet.
Es ist bekannt, dass physikalische Therapie und Massage integrale Bestandteile der komplexen Behandlung von Patienten mit Wirbelsäulenläsionen sind. Therapeutische Gymnastik verfolgt die Ziele der allgemeinen Kräftigung des Körpers, Steigerung der Leistungsfähigkeit, Verbesserung der Bewegungskoordination, Steigerung der Fitness. Gleichzeitig zielen spezielle Übungen darauf ab, bestimmte motorische Funktionen wiederherzustellen.




























